骨粗しょう症とは
骨粗しょう症は、簡単にいうと、骨の中がスカスカになる(骨量が減る)疾患で、
骨がもろくなり、骨折を起こしやすくなっている状態のことです。
骨の老化現象です。
患者数は加齢とともに(50歳代くらいから)増加します。
日本の高齢化率は増加していますので、骨粗しょう症の患者の数も増加傾向にあります。
骨折は、70歳以降の女性で多くなります。
骨粗しょう症からの骨折にともなう要介護者が増えないように取り組みが必要となっています。
患者の約80%が女性です。女性では骨量の増加・維持に不可欠な女性ホルモン(エストロゲン)が閉経後に急に減少することが、骨量の急激な減少に関係しています。
骨の強度は、骨密度と骨質(構造・材質)が関係します。骨密度が70%、骨質が30%。
骨粗しょう症では、骨密度の低下と、骨質の劣化によるもので、
骨密度と骨質が7:3の比率のままともに減少、骨強度が弱くなり、わずかな外力によって骨折しやすくなります。
ー原因・症状・検査ー

骨の代謝について
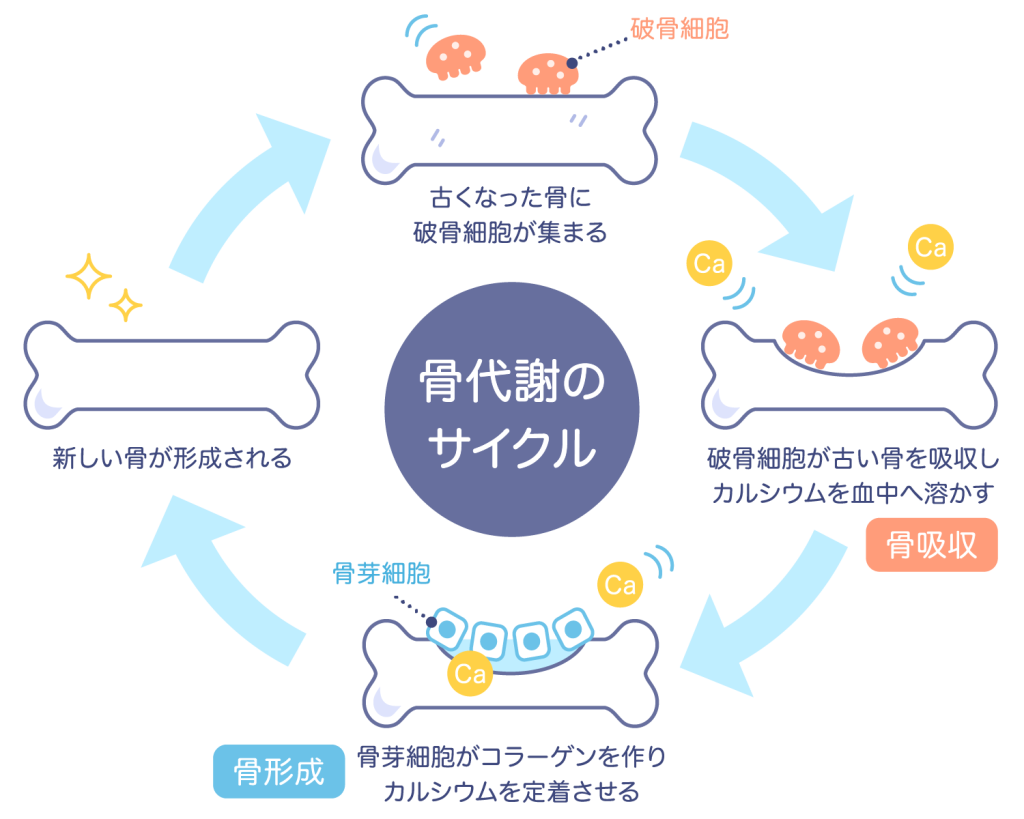
骨は常に新陳代謝を続けています。骨代謝回転(リモデリング)と言います。
まず、骨を溶かす破骨細胞が、古い骨を削り吸収します(骨吸収)。破骨細胞による骨吸収期は2~3週間です。
その後、削られた部分に骨を作る骨芽細胞が集まり、カルシウムとコラーゲンを原料として新しい骨を作ります(骨形成)。骨形成の期間は12~16週とゆっくりです。
新しい骨が完成すると休止期に入ります。これら1サイクルは約4~6か月で繰り返されます。
たえず体のどこかで3~6%がリモデリングがされていて、通常、約3~5年で全身の骨が新しく入れ替わっているとされています。
正常なリモデリングでは、骨量が低下することがありませんが、
加齢や閉経にともなって、骨吸収が骨形成を上回った場合に、骨粗しょう症が起こります。
エストロゲンは、破骨細胞の機能の抑制と、骨芽細胞にはたらき骨形成を促進することに関わっています。
活性型ビタミンD3、ビタミンK2、副甲状腺ホルモンなどは、骨芽細胞に作用し、骨形成を促進しています。
⇒骨吸収が進み、骨のカルシウムが血液中に溶け出す
⇒血液中のカルシウムが増加すると副甲状腺ホルモンの分泌と、ビタミンDの生成が低下する
⇒副甲状腺ホルモンが減少すると骨芽細胞のはたらきが悪くなる
⇒ビタミンDの生成の低下によって腸管からのカルシウムの吸収も低下する
⇒骨量が急激に低下する
また、骨質の劣化には、糖尿病などの生活習慣病で産生が高まる終末糖化産物(AGE)が影響することが知られています。
骨質は、正常では規則正しく束ねられたコラーゲン架橋によって保持され、しなやかで粘り強い骨を維持しています。
一方、高血糖状態では、AGE架橋が形成されるおそれがあります。酸化・糖化により非生理的な不規則な架橋となり、チョークのような脆い骨になります。
脆弱性骨折について
骨粗しょう症の骨折は、軽微な外力で発生する骨折です。
骨折しやすい部位があります。骨代謝が盛んな海綿骨の割合が多い場所です。
とくに、脊椎椎体圧迫骨折(背中や腰)、大腿骨近位部骨折(脚のつけ根)、橈骨遠位端骨折(手首)です。
転んだり、重いものを持ったり、尻もちをついたり、ちょっとしたことで骨折しやすくなっています。
- くしゃみしただけ、前かがみになっただけで、椎体の圧迫骨折
- 立った状態からバランスを崩して転んで地面に腰を打っただけで、大腿骨近位部骨折
- 転んだ際に手をついただけで、橈骨遠位端骨折
骨折の連鎖
一度骨折を起こした場合の、二次骨折リスクも高く、ドミノ骨折ともいわれています。
椎体の圧迫骨折が1つ発生すると、姿勢が前かがみになります。
すると周囲の正常な椎体にかかる力が大きくなり、別の圧迫骨折が起こりやすくなります。上下に連鎖していきます。
神経の圧迫をともなうときは痛みやしびれなどが持続します。
前かがみの姿勢では、逆流性食道炎も起こしやすいですし、
バランスが悪く、転倒しやすくなるため、大腿骨近位部骨折を起こすおそれもあります。
骨折が完治する前に2回目の骨折を起こすと、リハビリが困難な状況にもなります。
屋外歩行が困難になるだけではなくて、屋内歩行、トイレ動作も困難になるかもしれません。
とくに高齢者の脆弱性骨折は、QOLが低下し、いっきに生活機能を奪い、寝たきりとなってしまいます。
家族の介護の負担、経済的な負担も、相当大きくなってきます。
骨粗しょう症とロコモティブシンドローム
ロコモティブシンドロームとは、運動器の障害のために移動機能の低下をきたした状態。
骨粗しょう症にともなう骨折もそのひとつです。
サルコペニア(加齢による筋力の低下)や、変形性関節症、脊柱管狭窄症などが、一人に集積してくる結果、身体活動が大きく制限され、要介護のリクスが高まってきます。
骨粗しょう症の検査
骨の状態を確認するための検査には、いくつかの方法があり、それぞれ特徴があります。
二重X線吸収法(DXA)
- どの部位でも骨密度は測れますが、骨粗しょう症の診断においては腰椎と大腿骨近位部の2か所を測定
- 原発性骨粗しょう症の診断基準では、骨密度をYAM(若年成人平均値)に対するパーセンテージで表される(80%以上で正常)
- 骨密度検査ではもっとも正確で信頼性が高い検査
- ただし機器のある施設でなければ受けられない
- 4か月に1回を限度として算定される
| 骨密度 | 診断 |
| 基準の80%以上 | 正常 |
| 基準の70~80% | 骨量減少(要注意) |
| 基準の70%未満 | 骨粗しょう症 |
薬物治療開始の基準は、ガイドラインで示されているほか、WHOが開発した将来10年間の骨折発生リスクを予測するツール(FRAX)も活用されています。
その他の検査
定量的コンピューター断層撮影法(QCT)
- CTを用いて3次元的に骨量や骨質を評価する方法
- 一部の専門施設で行われている検査
- DXA法に比べてやや被ばく量が多くなる
定量的超音波測定法(QUS)
- 超音波の伝搬速度を用いて踵骨(かかと)の骨量を評価する
- 被ばくがないため検診におけるスクリーニングにも汎用されている
- 骨密度は測定できないので、診断に用いることはでいない
マイクロデンシトメトリー法(MD法)
- 手の指の骨をアルミニウム板とともにX線撮影し、画像の濃淡の差に基づいて骨量を評価する方法
- 簡単に言うと、両手のX線撮影
- 気軽に受けられるが、早期では発見しにくい
骨代謝マーカー
- 骨代謝の状態をリアルタイムに把握するための指標
- 骨吸収や骨形成を反映して、血液中や尿中へ放出される生体内物質を測定して評価する
- 骨吸収マーカーと骨形成マーカーがある
- 検査会社に採血や採尿した検体を送るだけで結果を知ることができるが、確定診断に用いることはできない
- 骨折リスクの評価や、治療効果の判定、治療薬の選択の際に用いられる
骨粗しょう症の自己評価
骨粗しょう症の初期の頃はほとんど症状がみられないので、本人の気づかないうちに骨量の減少が進んでいるかもしれません。
骨粗しょう症の対策は、骨折してからでは遅いです。
自分はまだ大丈夫と思っている方も、一度自己評価をしてみて、早めの対策をこころがけてください。
FOSTA指標
アジア人の閉経後女性に用いる骨粗しょう症自己評価指数(FOSTA)
マイナス4未満⇒高リスク
マイナス4~マイナス1⇒中リスク
マイナス1以上⇒低リスク
セルフチェック
以下のことが当てはまる人は、骨粗しょう症の可能性が高いです。
ぜひ骨密度検査を受けられることをおすすめします。
- 背中が曲がってきた
- 腰や背中に痛みがある
- 高い棚に手が届かなくなった
- 転びやすい
- 若いときに比べ身長が2㎝以上低くなった
- 以前に骨折したことがある
- 家族に骨粗しょう症の人がいる
骨粗しょう症の原因
骨粗しょう症は、加齢や女性であれば閉経によって、誰でも起こる可能性がありますが、
ライフスタイルによっても骨量の減少に影響する危険があります。
これらが当てはまる場合も要注意です。
ー薬物治療・手術ー

骨粗しょう症の治療について。
血圧や血糖(HbA1c)のように、診察のつど測定して治療の状況を確認できる、高血圧や糖尿病と比べて、
骨粗しょう症の場合、骨密度の測定間隔は、4か月~1年と長いです。
そのため対策や治療を行っていても、その効果というのは非常に実感しにくいものです。
しかし目的は、骨折による寝たきり、要介護状態におちいることを防ぐことです。
骨折することがどれくらい生活(の質)に影響するのかというのをしっかり認識し、対策をたてることが重要です。
薬物療法
薬物療法には、骨吸収抑制薬、骨形成促進薬、活性型ビタミンD3、カルシウム製剤などがあります。
【骨吸収抑制薬】
- ビスホスホネート
- SERM
- 抗RANKL抗体
- カルシトニン
- 女性ホルモン
【骨形成促進薬】
- PTH・PTHrP
- 抗スクレロスチン抗体
【その他】
- 活性型ビタミンD3
- カルシウム補充
- ビタミンK2
- イプリフラボン(販売中止)
年齢が若く骨折リスクの低い場合は、活性型ビタミンD3や、SERMが用いられることが多く、
年齢が高く骨折リスクが高い場合は、ビスホスホネート、または抗RANKL抗体の製剤が用いられる、など
年齢や骨折リスク、あるいは脆弱性骨折の既往の有無などによって薬剤の使い分けがなされます。
以下、使用頻度の多いいくつかの製剤の特徴をまとめていますが、注意事項などに関して代表的なもののみを記載しています。(添付文書の効能効果・禁忌・注意事項などは改訂されることがありますのでご了承ください)
ビスホスホネート
ビスホスホネートは、骨吸収を強力に抑制して、骨密度を増やします。
- ビスホスホネートは摂取後、24時間以内にすべて骨に蓄積されます(→なので血中濃度を保つ必要がない)
- ビスホスホネートが破骨細胞に取り込まれると、破骨細胞内の酵素作用を阻害して、破骨細胞の不活化(細胞死)をもたらします
- つまりビスホスホネートが沈着した骨は、破骨細胞による骨吸収を受けにくくなります
経口薬には、連日服用、週1回服用、月1回服用などの製剤があります。(アレンドロン・リセドロン・ミノドロン・イバンドロンなど)
静注製剤には、月1回のものと、1年に1回のものがあります。(アレンドロン・イバンドロン・ゾレドロン)
在宅自己注射できるものはありませんので、院内で投与されます。
- 現在、骨粗しょう症治療の基本の薬としてもっとも使われている種類です。
- 経口薬では、服用後30分間の座位を保つ必要があるなど、服用時の注意点があります。
- また重度の腎機能障害のある患者に禁忌の薬剤があります。
- 抜歯の際の服用については、(顎骨壊死に注意が必要ではありますが、)「休薬は必要ない」ことになっています。(顎骨壊死検討委員会2023.7公表による)
- 年1回の注射薬では、とくに初回使用時に、発熱・関節痛・倦怠感など(インフルエンザ様症状)が起こることがあります。(そのときはアセトアミノフェンなどが使われます)
SERM
SERMは、選択的エストロゲン受容体モジュレーターの略です。
ラロキシフェン、バゼドキシフェンなど。
- 骨代謝に対してはエストロゲン作用を発揮します
- 骨芽細胞にはたらき骨形成を促進し、破骨細胞にはたらき骨吸収を抑制し、骨量を増加させます
- 一方、乳腺や子宮に対してはエストロゲン拮抗作用を示します
- 静脈血栓塞栓症のある患者、その既往歴のある患者、術後回復期など長期不動状態にある患者に禁忌となっています
- アンチドーピング機構により禁止薬物に指定されており、アスリートは使用できません
- ラロキシフェンとワルファリンは併用注意です
抗RANKL抗体
デノスマブ(プラリア)皮下注シリンジがあります。6か月に1回です。在宅自己注射は認められていません。
- RANKLとは骨細胞・骨芽細胞から分泌される骨吸収促進因子です
- デノスマブはRANKLに対する中和抗体であり、分泌されたRANKLに結合し、破骨細胞の形成を抑制します
- 同一成分のランマーク皮下注とは適応が異なります
- 低カリウム血症の患者には禁忌となっています
- 低カリウム血症予防のためにはカルシウム及びビタミンD補充(デノタスチュアブルなど※)が併用されます(低Caの症状:しびれ、けいれん、不整脈など)
- 中止すると元の骨密度に戻ってしまうだけでなく、「オーバーシュート」と呼ばれる骨密度の急激な減少を招くことがあります。中止した場合はビスホスホネートなどに切り替えて使用する必用がありますので、受診の中断は避けなければいけません
※デノタスの効能・効果は「RANKL阻害剤投与に伴う低カルシウム血症の治療及び予防」のため、デノスマブ(プラリアまたはランマーク)を投与されていない場合は使用できません。
女性ホルモン
エストラジオール・エストリオールなど
結合型エストロゲン(プレマリン)は、(日本では)保険適用外ですが、「更年期障害を伴う」骨粗しょう症に用いられることがあります。
乳がん、子宮内膜がんなどのエストロゲン依存性悪性腫瘍の患者、またその疑いのある患者、動静脈の血栓塞栓症の患者や既往を有する患者などに禁忌です。
投与開始後も定期的な検診が求められています。
抗スクレロスチン抗体
ロモソズマブ(イベニティ)皮下注用シリンジがあります。在宅自己注射は認めらていません。
- 「骨折の危険性の高い骨粗しょう症」が適応となっています
- 1か月に1回。※12か月まで。
- 骨芽細胞と破骨細胞には、骨代謝回転のバランスを制御している分子(Wnt)が発現しています
- Wntシグナルは、骨吸収よりも骨形成が上回るように制御しています
- 一方スクレロスチンは骨細胞から分泌され、Wntの結合を阻害し、骨代謝のバランスを逆転させます
- 抗スクレロスチン抗体は、スクレロスチンの作用を阻害することで、骨形成促進、骨吸収抑制の状態にもどします
- 添付文書には心血管系事象に関する警告が記載されています(少なくとも過去1年以内に虚血性心疾患または脳血管障害の既往がある患者への投与は避けるよう)
- 低カリウム血症の患者には禁忌です
PTH・PTHrP
ヒト副甲状腺ホルモン・ヒト副甲状腺ホルモン関連タンパク質です。
PTHには、テリパラチド(フォルテ、テリボン)皮下注、
PTHrPには、アバロパラチド(オスタバロ)皮下注があります。
テリパラチドには、在宅自己注射が可能な製剤があります。
- いずれも「骨折の危険性の高い骨粗しょう症」が適応となっています
- PTHが持続的に分泌されている場合、骨形成よりも骨吸収が高まり、骨量が減少します。(血清カルシウムは上昇します)
- 一方PTHを間欠的に投与すると、骨芽細胞の活性化により骨形成を促進し、骨量が増加します。PTH関連薬はこちらの効果です
- 安全性のため(骨腫瘍が発生する可能性が否定できない)ために投与期間に上限が設定されています(生涯でテリパラチドは24か月、アバロパラチドは18カ月を超えない)
- 副作用として、開始時期にふらつき・嘔気・倦怠感が出ることがあります
- 高カルシウム血症の患者などに投与禁忌があります
- 高Caのリスクが高まるので活性型ビタミンD3製剤とは一般に併用されません。
活性型ビタミンD3
アルファカルシドール、カルシトリオール、エルデカルシトールなど
- ビタミンDが不足することで、骨折のリスク、転倒のリスクが高まることが知られています
- 活性型ビタミンD3製剤は、腸管からのカルシウムの吸収を高め、骨へのカルシウムの供給を促します
- また骨芽細胞や破骨細胞に結合することで、骨形成を促進し、骨吸収を抑制します
- 骨だけでなく筋力も強化する効果があります
- 骨粗しょう症に用いる場合と、その他の疾患に用いる場合とで、用法用量が異なります
- 高カルシウム血症のおそれのある患者、尿路結石のある患者、腎機能障害の患者には注意が必要です
漢方薬
骨粗しょう症や骨折に対しての直接的な効果ではありませんが、
間接的に、筋骨を強める効果や、骨折後の癒合を早める効果などを期待して、補助的に漢方薬が用いられることもあります。
漢方においては、骨などを作る原料となるのは、腎精(腎に貯蔵されている精)です。
ですので、腎精虚(広い意味では腎陰虚)に対しての基本方剤である六味丸をベースとして、それを含む漢方薬、
その他、一般に補腎の作用があるものが用いられます。
非薬物療法
腰背部痛に対して
腰背部痛には、骨折後の急性・亜急性の痛みと、時間をかけて変形が進むことによる慢性の痛みがあります。
【急性・亜急性の腰背部痛】
- 急性の痛みのときは、安静臥床
- しかし不動に伴う骨量低下と筋力低下を防ぐために、コルセットを装着し、できるだけ早く歩行を行う
椎体骨折後の治療に用いられる装具に、軟性コルセットと硬性コルセットがあります。それぞれメリットデメリットがあります。またコルセットを長期間装着していると逆に筋力が低下しやすくなるため、コルセットの選択と使用期間については、医師などと相談してください
【慢性の腰背部痛】
- 脊柱全体の可動性を高めるため、治療体操などの運動療法を行う
- 温熱療法やマッサージなどの物理療法を行う
いずれの場合も必要に応じて、消炎鎮痛剤や、局所麻酔ブロックも併用されますが
通常、圧迫骨折にともなう痛みは2~3か月で消失するので、それ以上痛みが続く場合は、他の原因を精査する必要があります。
手術療法
バルーン椎体形成術(BKP)
椎体の圧迫骨折に対して行われます。
- 椎体にバルーンカテーテルを挿入
- バルーンを拡張させて変形した椎体を復元
- バルーンで広げた空間に骨セメントを注入
- 骨セメントが硬化したあとは椎体が安定化します
椎体除外固定術
BKPが困難な、破裂骨折した椎体に行われます。骨セメントを注入しても亀裂部位から骨セメントが漏れ出して神経を圧迫してしまう可能性がある場合です。
- 骨折した椎体の上下を金属製のスクリューとロッドで固定
- 骨と神経への圧迫が軽減します
大腿骨近位部骨折の治療は、ほぼ手術が必要となってきます。
インプラント固定術
大腿骨近位部骨折の修復で行われます。(骨折部位のずれが少なく、断面の粉砕が少ない場合)
髄内釘(骨折した部位を固定するために挿入する釘)で固定します。
全人工股関節置換術(THA)
インプラントでは支えきれない大腿骨近位部骨折で行われます。(骨粗しょう症化が強く、粉砕が強い場合)
骨盤側の関節包と、大腿骨の骨頭部分をすべて、人工素材(チタンや高分子ポリエチレン)で置換します。
大腿骨近位部骨折を予防する装具
ヒッププロテクターは、きちんと装着すると、横向き転倒時の大腿骨骨折のリスクを減少させます。
骨折リエゾンサービス(FLS)
FLSとは、脆弱性骨折患者に対し、多施設・多職種間においても患者情報を共有し、連携によって継続的な治療を行い、二次骨折の予防を行う取り組みです。
地域にもよると思いますが、取り組みを行っている医療機関が増えてきています。
詳しくはお近くの病院のホームページや、日本骨粗鬆症学会のホームページなどをご参照ください。
ー予防のための生活習慣ー

骨粗しょう症においては、予防も治療も同様に、「食事」・「運動」・「適度な日光浴」の3つが大事になってきます
食事
骨を丈夫にするにはカルシウムが重要ですが、骨をつくるのに必要な栄養はそれだけではありません。
それに、たくさん摂れば摂るほど良いということでもありません。
積極的に摂るべき栄養と、避けるべき栄養について。
きちんと摂れているかチェックしてみてください。
カルシウム
体重60㎏の成人の体内には、約1㎏のカルシウムがあるといわれています。
その体内のカルシウムの99%は骨と歯に存在していますが、残りの1%は血液中や細胞内にあります。
カルシウムは骨を作るだけでなく、細胞の正常な機能を保つためにも重要な成分なのです。
ですので、もし食事からのカルシウムの摂取量が少なくて、血液中や細胞内のカルシウムが不足しそうなときは、骨からカルシウムが溶けだして補充する仕組みになっています。
つまり、骨はカルシウムの貯蔵庫という役割があります。
厚生労働省による「日本人の食事摂取基準(2020年版)」、1日あたりのカルシウムの推奨量は、だいたい成人男性で700~800㎎、成人女性で600~650㎎くらいに設定されています。
しかし、日本人の実際の1日の平均摂取量は、推奨量には足りていません。
例えば牛乳だけでカルシウムを摂取しようとするのは容易ではありません。
1日3回の食事で、小魚、大豆製品、緑黄色野菜、海藻類などできるだけ多くの食品からバランスよく摂取することを心掛けましょう。
ビタミンD
ビタミンDは、腸管からのカルシウムの吸収を促進します。
また、吸収したカルシウムの骨への沈着を助けます。
ビタミンDは野菜や穀物にはほとんど含まれず、魚やキノコ類に多く含まれます。
マグネシウム
マグネシウムも、カルシウムやリンとともに骨を形成している成分のひとつです。
骨に蓄えられ、血液循環を正常に保ったり、代謝を整えたり、健康を維持に関わっています。
タンパク質
骨の約50%を占めるのがコラーゲン。鉄筋コンクリートで例えると、土台となる鉄筋部分がコラーゲンで、そのすき間のコンクリート部分がカルシクムやマグネシウムなどのミネラルです。コラーゲンは、骨のしなやかさ(骨質)を保つのに重要です。
そのコラーゲンの材料となるのはタンパク質です。年齢がすすむほど効率的に摂る必要があります。良質なタンパク質が摂れる食材を選びましょう。(サプリメントなどでコラーゲンを摂ったとしても、コラーゲンは一度体内で分解されますので、骨のコラーゲンとして再利用されるのは、その一部分だけです。)
ビタミンK
カルシウムが骨に定着するのを助けます。
圧倒的にビタミンKの多い食品が、納豆です。
※ワルファリン(ワーファリン)を服用中の方は、ビタミンKによってその効果を弱めてしまいます。
ビタミンKを多く含むものとして「特に納豆、青汁、クロレラ」は控える必要があります。(ちなみにですが、市販の整腸剤のなかに、納豆菌末が配合されている商品があることも注意が必要です。例えば「ザ・ガードコーワ整腸錠α3+」に含まれる納豆菌もビタミンKを産生する作用があると考えられていて、同様にワルファリンの作用を低下させる可能性があります。)
リンの摂りすぎを控える
リンは骨の構成要素でもありますが、摂り過ぎた場合、カルシウムとのバランスをとるために吸収抑制がおき、骨粗しょう症の原因になります。
リンはインスタント食品やスナック菓子などの加工食品に多く含まれます。
運動
運動をすることは、骨に対しても力が加わることなので、
その刺激によって、骨にカルシウムが沈着しやすくなります。
骨力(骨密度)を高めて骨を丈夫にし、骨折しにくい体をつくります。
それに、筋力の維持と、バランス感覚の維持は、転ばない体づくりという点でも重要です。
骨密度の低下予防に有効な運動は、ウォーキング、ジョギング、筋力トレーニングなど。
また、始めやすいかんたんな運動として「かかと落とし」という体操があります。
かかとを上げ、つま先立ちになったあと、ストンとかかとを地面に落とす、というもの。
かかとを刺激して(かるい負荷をかけて)、骨芽細胞を活性化させ、骨代謝を促します。
適度な日光浴
体内でビタミンDが作られる際には、紫外線が関わっています。
そのため骨を強くするためには適度な日光浴も重要になります。
外出が少ない人、過度なUV対策をしている人では、ビタミンDの不足が懸念されます。
日光にあたる部位(面積)としては、腕だけとかでも大丈夫です。全身の日光浴が必要なわけではありません。
日が照っている時間帯の15~30分くらい、戸外に出ている程度で十分です。
夏の紫外線の強い時期は、木陰でも構いません。
<主な参考資料>
骨粗鬆症の予防と治療ガイドライン2015
骨粗鬆症予防・検査・治療のすべてがわかる本(主婦の友社)




コメント